|
نائب الاداره
|
بيانات اضافيه [
+
]
|
|
رقم العضوية : 7
|
|
تاريخ التسجيل : Jul 2011
|
|
أخر زيارة : 12-10-2021 (10:57 PM)
|
|
المشاركات :
38,198 [
+
] |
|
التقييم : 10
|
|
الدولهـ
|
|
الجنس ~
|
|
MMS ~
|
|
SMS ~
|
|
|
لوني المفضل : Fuchsia
|
|
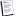
<U>
13
*****
داء القطط Toxoplasmosis
 يسببه طفيل يكون بداخل الخلية intracellular parasite, و يكون القط هو العائل الأساسي لهذا الطفيل, بينما تكون الحيوانات ذات الدم الحار هى العائل الوسيط و أيضا الإنسان, و حوالي ثلث سكان العالم أصيبوا بعدوى هذا الطفيل, وهو لا يسبب أعراض شديدة أو مرض شديد عند إصابة البالغين الذين يتمتعون بمناعة سليمة, و يتحول الطفيل عندهم بعد العدوى الحادة إلى طور متكيس يكون موجود بأنسجة الجسم بصورة صامتة دون أن يسبب أي أعراض أو علامات, و عند الأشخاص الذين يعانون من نقص المناعة و خاصة مرضى الإيدز فإنه يسبب ضرر بالغ و مرض مدمر قد يصل إلى حد الوفاة عند عدم العلاج, والذي قد يشمل اعتلال الغدد الليمفاوية lymphadenopathy, و التهاب المخ encephalitis, أو يتسبب فى حدوث خراريج نخرية كبيرة بالمخlarge necrotic abscesses, والتهاب عضلة القلب myocarditis, و التهاب الرئتين pneumonitis, كما أنه يسبب ضرر وأذى للمواليد عند انتقال الطفيل عن طريق المشيمة من الأم إلى الجنين فى حالة إصابة الأم بالعدوى, وهؤلاء المواليد قد تظهر عليهم علامات و أعراض واسعة النطاق والتي تشمل ضعف بالإبصار و التهاب بشبكية العين, و حدوث حول بالعين strabismus, وقد يحدث عمى, كما قد يكون سبب فى حدوث الصرع, و التأخر النفسي الحركي psychomotor retardation و التأخر العقلي mental retardation.
سبب داء القطط
يسببه طفيل يكون بداخل الخلية intracellular parasite, و يكون القط هو العائل الأساسي لهذا الطفيل, بينما تكون الحيوانات ذات الدم الحار هى العائل الوسيط و أيضا الإنسان, و حوالي ثلث سكان العالم أصيبوا بعدوى هذا الطفيل, وهو لا يسبب أعراض شديدة أو مرض شديد عند إصابة البالغين الذين يتمتعون بمناعة سليمة, و يتحول الطفيل عندهم بعد العدوى الحادة إلى طور متكيس يكون موجود بأنسجة الجسم بصورة صامتة دون أن يسبب أي أعراض أو علامات, و عند الأشخاص الذين يعانون من نقص المناعة و خاصة مرضى الإيدز فإنه يسبب ضرر بالغ و مرض مدمر قد يصل إلى حد الوفاة عند عدم العلاج, والذي قد يشمل اعتلال الغدد الليمفاوية lymphadenopathy, و التهاب المخ encephalitis, أو يتسبب فى حدوث خراريج نخرية كبيرة بالمخlarge necrotic abscesses, والتهاب عضلة القلب myocarditis, و التهاب الرئتين pneumonitis, كما أنه يسبب ضرر وأذى للمواليد عند انتقال الطفيل عن طريق المشيمة من الأم إلى الجنين فى حالة إصابة الأم بالعدوى, وهؤلاء المواليد قد تظهر عليهم علامات و أعراض واسعة النطاق والتي تشمل ضعف بالإبصار و التهاب بشبكية العين, و حدوث حول بالعين strabismus, وقد يحدث عمى, كما قد يكون سبب فى حدوث الصرع, و التأخر النفسي الحركي psychomotor retardation و التأخر العقلي mental retardation.
سبب داء القطط
 يسببه طفيل التوكسوبلازما جونادى Toxoplasma gondii, و الذي يسبب عدوى للطيور و الثدييات, و له مرحلتين منفصلتين خلال دورة الحياة, المرحلة الأولى غير تزاوجيه, وهي مرحلة ليست بالقطط و يبتلع فيها العائل الوسيط الأكياس الناضجة و المعدية الموجودة بالتربة, أو يبتلع الأكياس الموجود فى اللحوم المصابة - و يكون العائل الوسيط مثل الإنسان أو الفأر أو الخروف أو الطيور - و يتم هضم الأكياس بتأثير الحامض الموجود بالمعدة لينطلق الطور الموجود بهذه الأكياس والذي يخترق الغشاء المبطن للأمعاء الدقيقة و يتحول إلى التاكيزويت tachyzoites السريع الانقسام, والذي من الممكن أن يدخل جميع خلايا الجسم و يتكاثر بها فيما عدا كرات الدم الحمراء, و بمجرد اتصال التاكيزويت بخلايا العائل فإنها تخترق هذه الخلايا وتكون فجوة, و تنقسم و تتكاثر داخلها و يستمر تكاثر الطفيل حتى وصول هذا العدد لكتلة حرجة, فتنفجر الخلية و تطلق ما فيها من طفيليات لتصيب الخلايا المجاورة.
يسببه طفيل التوكسوبلازما جونادى Toxoplasma gondii, و الذي يسبب عدوى للطيور و الثدييات, و له مرحلتين منفصلتين خلال دورة الحياة, المرحلة الأولى غير تزاوجيه, وهي مرحلة ليست بالقطط و يبتلع فيها العائل الوسيط الأكياس الناضجة و المعدية الموجودة بالتربة, أو يبتلع الأكياس الموجود فى اللحوم المصابة - و يكون العائل الوسيط مثل الإنسان أو الفأر أو الخروف أو الطيور - و يتم هضم الأكياس بتأثير الحامض الموجود بالمعدة لينطلق الطور الموجود بهذه الأكياس والذي يخترق الغشاء المبطن للأمعاء الدقيقة و يتحول إلى التاكيزويت tachyzoites السريع الانقسام, والذي من الممكن أن يدخل جميع خلايا الجسم و يتكاثر بها فيما عدا كرات الدم الحمراء, و بمجرد اتصال التاكيزويت بخلايا العائل فإنها تخترق هذه الخلايا وتكون فجوة, و تنقسم و تتكاثر داخلها و يستمر تكاثر الطفيل حتى وصول هذا العدد لكتلة حرجة, فتنفجر الخلية و تطلق ما فيها من طفيليات لتصيب الخلايا المجاورة.
 و كنتيجة لهذه العملية فإن الأعضاء المصابة يظهر بها المرض لتأثر خلاياها بالطفيل, و معظم هذا الطور يتم القضاء عليه بواسطة الجهاز المناعي و يتولد الطور المتكيس خلال 7–10 أيام من العدوى الجهازية و يسمى هذا الطور بالبريديزويت Bradyzoite.
و كنتيجة لهذه العملية فإن الأعضاء المصابة يظهر بها المرض لتأثر خلاياها بالطفيل, و معظم هذا الطور يتم القضاء عليه بواسطة الجهاز المناعي و يتولد الطور المتكيس خلال 7–10 أيام من العدوى الجهازية و يسمى هذا الطور بالبريديزويت Bradyzoite.
 و هذا الطور المتكيس يكون موجود بمختلف أعضاء جسم العائل, و لكن بصفة أساسية يتواجد بالجهاز العصبي المركزي و العضلات, و حدوث هذه المرحلة المزمنة يكون هو المكمل للجزء من دورة الحياة خارج القطط.
و هذا الطور المتكيس يكون موجود بمختلف أعضاء جسم العائل, و لكن بصفة أساسية يتواجد بالجهاز العصبي المركزي و العضلات, و حدوث هذه المرحلة المزمنة يكون هو المكمل للجزء من دورة الحياة خارج القطط.
  و تكون العدوى النشطة عند الذين عندهم قصور بالمناعة وهي عبارة عن انطلاق الطور المتكيس و تحوله السريع إلى التكيزويت بالجهاز العصبي.
و تكون العدوى النشطة عند الذين عندهم قصور بالمناعة وهي عبارة عن انطلاق الطور المتكيس و تحوله السريع إلى التكيزويت بالجهاز العصبي.
 أما المرحلة الثانية وهى مرحة تزاوجيه و الرئيسية من دورة الحياة فتحدث فى القطة و فريستها, حيث تبتلع الفئران كعائل وسيط أو الطيور, الطور المعدي الموجود ببراز القطط, و الذي ينتهي به الأمر إلى تكون أكياس بالأنسجة, ثم تعود العدوى إلى القطط ثانية عندما تلتهم فريستها سواء كانت فأر أو أحد الطيور و بأنسجة جسمها الطور المتكيس أو البريديزويت, و داخل أمعاء القط تحدث مراحل متعددة تنتهي بإنتاج الخلايا الجنسية, و التي تتميز إلى خلايا ذكرية وأخرى أنثوية.
أما المرحلة الثانية وهى مرحة تزاوجيه و الرئيسية من دورة الحياة فتحدث فى القطة و فريستها, حيث تبتلع الفئران كعائل وسيط أو الطيور, الطور المعدي الموجود ببراز القطط, و الذي ينتهي به الأمر إلى تكون أكياس بالأنسجة, ثم تعود العدوى إلى القطط ثانية عندما تلتهم فريستها سواء كانت فأر أو أحد الطيور و بأنسجة جسمها الطور المتكيس أو البريديزويت, و داخل أمعاء القط تحدث مراحل متعددة تنتهي بإنتاج الخلايا الجنسية, و التي تتميز إلى خلايا ذكرية وأخرى أنثوية.
 و باندماج كلا من الخليتين تتكون الخلية الملقحة أو اللاقحة, و التي تغلف نفسها بجدار صلب مزدوج, و يتم إخراج هذا الطور ببراز القطة المصابة, وهذا الطور غير معدي, ولكن بعد يومين أو ثلاثة من التعرض للهواء و الحرارة المحيطة, يحدث بداخل هذا الطور انقسامات ويتحول إلى الطور الناضج المعدي.
و باندماج كلا من الخليتين تتكون الخلية الملقحة أو اللاقحة, و التي تغلف نفسها بجدار صلب مزدوج, و يتم إخراج هذا الطور ببراز القطة المصابة, وهذا الطور غير معدي, ولكن بعد يومين أو ثلاثة من التعرض للهواء و الحرارة المحيطة, يحدث بداخل هذا الطور انقسامات ويتحول إلى الطور الناضج المعدي.
  و ابتلاع هذا الطور قد يتم عند تلوث الطعام أو الشراب بفضلات القطط المصابة و بها الطور المعدي, أو ابتلاع عائل وسيط آخر غير الإنسان مثل الفأر أو الطيور أو الخراف أو الخنزير لنفس هذا الطور ليتكون بأنسجتها الطور المتكيس, و تكتمل دورة حياة الطفيل عندما يلتهم القط لحم فريسة مثل الفار أو الطيور أو حتى اللحوم النيئة التي تحمل الأكياس.
وبائية مرض داء القطط Epidemiology
يسبب الطفيل مدى واسع من العدوى للثدييات و الطيور, و يعتمد توزيعه على المنطقة, و عمر السكان, وفي الولايات المتحدة و الدول الأوروبية تكون زيادته مع زيادة العمر و التعرض, فعلى سبيل المثال يوجد 5–30% من السكان بين عمر 10–19 سنة, و 10–67% فى عمر أكبر من 50 سنة, تكون نتيجة فحص دمائهم إيجابية مما يفيد حدوث تعرض للعدوى و تزداد هذه النسبة بمعدل 1% كل عام, وفي أمريكا الوسطى, و فرنسا, و تركيا, و البرازيل, تفيد نتائج فحوص الدم إلى أن النسبة هناك أعلى من ذلك, وفي الولايات المتحدة يوجد حوالي 2100 حالة التهاب بالمخ ناشئة عن داء القطط كل عام.
طرق انتقال عدوى داء القطط
و ابتلاع هذا الطور قد يتم عند تلوث الطعام أو الشراب بفضلات القطط المصابة و بها الطور المعدي, أو ابتلاع عائل وسيط آخر غير الإنسان مثل الفأر أو الطيور أو الخراف أو الخنزير لنفس هذا الطور ليتكون بأنسجتها الطور المتكيس, و تكتمل دورة حياة الطفيل عندما يلتهم القط لحم فريسة مثل الفار أو الطيور أو حتى اللحوم النيئة التي تحمل الأكياس.
وبائية مرض داء القطط Epidemiology
يسبب الطفيل مدى واسع من العدوى للثدييات و الطيور, و يعتمد توزيعه على المنطقة, و عمر السكان, وفي الولايات المتحدة و الدول الأوروبية تكون زيادته مع زيادة العمر و التعرض, فعلى سبيل المثال يوجد 5–30% من السكان بين عمر 10–19 سنة, و 10–67% فى عمر أكبر من 50 سنة, تكون نتيجة فحص دمائهم إيجابية مما يفيد حدوث تعرض للعدوى و تزداد هذه النسبة بمعدل 1% كل عام, وفي أمريكا الوسطى, و فرنسا, و تركيا, و البرازيل, تفيد نتائج فحوص الدم إلى أن النسبة هناك أعلى من ذلك, وفي الولايات المتحدة يوجد حوالي 2100 حالة التهاب بالمخ ناشئة عن داء القطط كل عام.
طرق انتقال عدوى داء القطط
 عن طريق الفم: في العادة تنتقل العدوى عن طريق الفم, و تكون بسبب بلع البويضات المعدية أو الطور الناضج من غذاء ملوث ببراز القط, أو تناول لحوم غير مطبوخة جيدا بها الطور الحي و المتكيس, و خلال العدوى الحادة للقطط فإن القطة الواحدة قد تخرج مع البراز عدد كبير من الطفيليات يصل إلى حوالي 100 مليون لكل يوم, وهذا الطور الناضج المعدي والذي يحتوى على الخلايا الناشئة من الانقسام يكون ثابت, و معدي جدا ومن الممكن أن يعيش لسنوات فى التربة, و الأشخاص الذين يتعرضون لوباء متفشي لعدوى منقولة بهذا الطور الناضج تنتج أجسامهم أجسام مضادة معينة لهذا الطور المعدي.
و الأطفال و البالغين من الممكن أن يكتسبوا العدوى من الحويصلات أو الأكياس التي تحوى البريديزويت و الموجودة بالأنسجة, و بمجرد ابتلاع حويصلة أو كيس واحد, فإن ذلك يكون كافي لحدوث العدوى, و يكون عدم طبخ اللحوم جيدا, أو تجميدها بدرجة غير كافية, سبب لحدوث العدوى فى الدول المتقدمة, ففي الولايات المتحدة 10-20% من منتجات الخراف و 25–35% من منتجات الخنزير, يوجد دليل على احتوائها على أكياس أو حويصلات بها البريديزويت bradyzoites, و يكون حدوث ذلك فى لحم البقر أقل بكثير حيث يكون بنسبة 1%, ويكون ابتلاع الأكياس المحتوية على البريديزويت لمنتجات هذه اللحوم المختلفة كافي لحدوث العدوى الحادة.
الانتقال عن طريق الدم والأعضاء Transmission Via Blood or Organs:
و يحدث ذلك أثناء نقل الدم, و زرع الأعضاء, فقد تم عمل مزرعة للدم المحفوظ بثلاجات و مواد مضادة للتجلط, و وجد به الطفيل حيا, و الذي يكون مصدر للعدوى من جراء نقل الدم, كما وجد أن أشخاص لم يكن لديهم عدوى بداء القطط قبل زراعة أعضاء مثل الكلى و القلب, حدثت لهم عدوي بعد زراعة هذه الأعضاء.
الانتقال عن طريق المشيمة Transplacental Transmission:
حوالي ثلث السيدات اللاتي اكتسبن عدوى بداء القطط أثناء الحمل ينقلن العدوى للجنين, و البقية يلدن أطفال طبيعيين لم تحدث لهم عدوى, ومن العوامل الهامة التي تؤثر فى حدوث العدوى للجنين من عدم حدوثها, هي عمر الحمل وقت حدوث العدوى, و توجد بيانات قليلة تدعم العلاقة بين وجود عيوب خلقية بالجنين و حدوث عدوى للأم أثناء الحمل, أما بالنسبة للأمهات الحوامل اللاتي تعرضن لعدوى قبل الحمل, و اللاتي تكشف تحاليل لأمصالهن عن وجود أجسام مضادة للمرض seropositive, فتكون عندهم فى العادة حماية ضد حدوث عدوى جديدة أثناء الحمل, و يلدون أطفال طبيعيين لا تحدث لهم عدوى أثناء الحمل, و هناك عوامل تحدد مدى خطر تعرض الجنين للعدوى وهي:
عن طريق الفم: في العادة تنتقل العدوى عن طريق الفم, و تكون بسبب بلع البويضات المعدية أو الطور الناضج من غذاء ملوث ببراز القط, أو تناول لحوم غير مطبوخة جيدا بها الطور الحي و المتكيس, و خلال العدوى الحادة للقطط فإن القطة الواحدة قد تخرج مع البراز عدد كبير من الطفيليات يصل إلى حوالي 100 مليون لكل يوم, وهذا الطور الناضج المعدي والذي يحتوى على الخلايا الناشئة من الانقسام يكون ثابت, و معدي جدا ومن الممكن أن يعيش لسنوات فى التربة, و الأشخاص الذين يتعرضون لوباء متفشي لعدوى منقولة بهذا الطور الناضج تنتج أجسامهم أجسام مضادة معينة لهذا الطور المعدي.
و الأطفال و البالغين من الممكن أن يكتسبوا العدوى من الحويصلات أو الأكياس التي تحوى البريديزويت و الموجودة بالأنسجة, و بمجرد ابتلاع حويصلة أو كيس واحد, فإن ذلك يكون كافي لحدوث العدوى, و يكون عدم طبخ اللحوم جيدا, أو تجميدها بدرجة غير كافية, سبب لحدوث العدوى فى الدول المتقدمة, ففي الولايات المتحدة 10-20% من منتجات الخراف و 25–35% من منتجات الخنزير, يوجد دليل على احتوائها على أكياس أو حويصلات بها البريديزويت bradyzoites, و يكون حدوث ذلك فى لحم البقر أقل بكثير حيث يكون بنسبة 1%, ويكون ابتلاع الأكياس المحتوية على البريديزويت لمنتجات هذه اللحوم المختلفة كافي لحدوث العدوى الحادة.
الانتقال عن طريق الدم والأعضاء Transmission Via Blood or Organs:
و يحدث ذلك أثناء نقل الدم, و زرع الأعضاء, فقد تم عمل مزرعة للدم المحفوظ بثلاجات و مواد مضادة للتجلط, و وجد به الطفيل حيا, و الذي يكون مصدر للعدوى من جراء نقل الدم, كما وجد أن أشخاص لم يكن لديهم عدوى بداء القطط قبل زراعة أعضاء مثل الكلى و القلب, حدثت لهم عدوي بعد زراعة هذه الأعضاء.
الانتقال عن طريق المشيمة Transplacental Transmission:
حوالي ثلث السيدات اللاتي اكتسبن عدوى بداء القطط أثناء الحمل ينقلن العدوى للجنين, و البقية يلدن أطفال طبيعيين لم تحدث لهم عدوى, ومن العوامل الهامة التي تؤثر فى حدوث العدوى للجنين من عدم حدوثها, هي عمر الحمل وقت حدوث العدوى, و توجد بيانات قليلة تدعم العلاقة بين وجود عيوب خلقية بالجنين و حدوث عدوى للأم أثناء الحمل, أما بالنسبة للأمهات الحوامل اللاتي تعرضن لعدوى قبل الحمل, و اللاتي تكشف تحاليل لأمصالهن عن وجود أجسام مضادة للمرض seropositive, فتكون عندهم فى العادة حماية ضد حدوث عدوى جديدة أثناء الحمل, و يلدون أطفال طبيعيين لا تحدث لهم عدوى أثناء الحمل, و هناك عوامل تحدد مدى خطر تعرض الجنين للعدوى وهي:
لا يوجد خطر حدوث عدوى للجنين عند تعرض الأم لعدوى قبل الحمل بستة أشهر أو أكثر. عند حدوث عدوى للأم خلال 6 شهور السابقة للحمل فإن فرصة تعرض الجنين للعدوى عبر المشيمة تكون أكبر كلما كانت الفترة بين إصابة الأم بالعدوى و حدوث الحمل أقصر. و إذا حدثت عدوى للأم خلال الثلاث شهور الأولى للحمل فإن فرصة انتقال العدوى للجنين عبر المشيمة تكون قليلة (حوالي 15%) ولكن تكون شدة المرض أكبر عند الطفل حديث الولادة. عند حدوث عدوى للأم خلال الثلاث أشهر الأخيرة من الحمل فإن فرصة انتقال العدوى للجنين تكون أكبر (حوالي 65%) ولكن الطفل الأول لا تظهر عليه أعراض فى العادة عند الولادة. أما حديثي الولادة الطبيعيين عند الولادة و تحدث لهم عدوى بعدها, فيكونون أكثر تعرض لحدوث صعوبات التعلم learning disabilities و العواقب العصبية المزمنة chronic neurologic sequelae عن المواليد الذين لا يتعرضون للعدوى.
ومن الجدير بالذكر هو أن نسبة قليلة (حوالي 20%) من السيدات اللاتي تحدث لهن العدوى بداء القطط تظهر عليهن علامات المرض, وفي العادة فإن أول تقدير يتعلق بالمرض يكون أثناء الفحص الروتيني لعينة من الدم أثناء متابعة الحمل, والتي تبين وجود الأجسام المضادة الخاصة بالمرض.
تولد مرض داء القطط
بعد ابتلاع المريض للحويصلات أو الأكياس والتي بها البريديزويت bradyzoites أو البويضات التي بها الأسبوروزويت sporozoites فإن الطفيليات تنطلق بعملية الهضم, و البريديزويت يقاوم عمل إنزيم الببسين pepsin الهاضم للبروتينات و يغزو القناة الهضمية للعائل, و داخل خلايا الجهاز الهضمي تحدث تغيرات فى شكل الطفيل والتي تعطى التاكيزويت tachyzoites, والتي بدورها تولد استجابة مناعية وهو إفراز أجسام مضادة من النوع ( أ ) و الخاصة بداء القطط parasite-specific secretory IgA, ومن القناة الهضمية تنتشر الطفيليات لأعضاء مختلفة و خاصة النسيج الليمفاوي و العضلات و عضلة القلب و الشبكية و المشيمة و الجهاز العصبي, وفي هذه الأماكن يصيب الطفيل خلايا العائل و يتكاثر و يغزو الخلايا المجاورة ومن ذلك تكون السمة المميزة للعدوى وهي موت الخلية و نخر بؤري focal necrosis يحاط برد فعل التهابي حاد.
وعند الشخص الذي يتمتع بمناعة سليمة فإن رد فعل الجسم المناعي يسيطر على المرض من خلال قتل التاكزويد خارج الخلايا, و الخلايا المصابة بالطفيل, وعند هذه المرحلة تبدأ الأكياس فى الظهور خاصة فى شبكية العين و بالجهاز العصبي, أما عند الشخص الذي يكون عنده قصور بالمناعة أو الأجنة, فإن عوامل المناعة اللازمة لقتل التاكزويت تكون ناقصة و يؤدي ذلك إلى حدوث دمار بؤري متزايد progressive focal destruction والذي يؤدي إلى فشل بالأعضاء (التهاب المخ النخري , و الالتهاب الرئوي , و التهاب عضلة القلب).
و يكون وجود حويصلات البريديزويت شائع عند العائل الذي لديه مناعة سليمة, وهذه العدوى تظل طوال العمر بلا ظواهر أو أعراض, وهذه الحويصلات تتحلل و تتمزق داخل الجهاز العصبي و يرجح العلماء أن يكون هذا التحلل و التمزق للحويصلات و الأكياس هو السبب وراء العدوى المتجددة عند ناقصي المناعة, وأيضا تكون الحافز وراء وجود تركيز الأجسام المضادة عند ذوى المناعة السليمة.
وصف مرض داء القطط
يحدث موت للخلايا و نخر بؤري نتيجة تكاثر التاكيزويت, و يتولد التهاب شديد بأي نسيج أو أي نوع من الخلايا به عدوى, ولا يمكن رؤية التاكزويت بصبغات الأنسجة الروتينية ولكن صبغة التوهج المناعي immunofluorescent staining من الممكن أن تظهر الطفيل أو وجود المادة الغريبة التي تدل على وجوده antigen. الغدد الليمفاوية: خلال المرحلة الحادة للعدوى تتضخم الغدد الليمفاوية, و يظهر بها تجمعات نسيج غير منتظم و يمكن الكشف عن وجود التاكيزويت بها باستخدام اختبار البى سى آر polymerase chain reaction - PCR والذي يضاعف من سلاسل المادة الوراثية للطفيل. العين: كنتيجة للالتهاب الحادث قد يحدث بالعين تلف بؤري متعدد بشبكية العين, كما قد يحدث التهاب قزحي iridocyclitis و مياه بيضاء cataracts و مياه زرقاء glaucoma. الجهاز العصبي المركزي: عند شمول الجهاز العصبي يمكن حدوث كلا من الالتهاب السحائي, و التهاب المخ البؤري والمنتشر focal and diffuse meningoencephalitis. الرئة و القلب: بين مرضى الإيدز الذين يموتون بمرض داء القطط 47–70% منهم يشمل المرض القلب و الرئتين. عند مرضى الإيدز قد يشمل المرض العضلات و البنكرياس و المعدة و الكلى.
الاستجابة المناعية للعائل: العدوى الحادة بداء القطط تثير شلال من الاستجابات الدفاعية المناعية عند الأشخاص المتمتعين بمناعة سليمة, فالطفيل يدخل الأمعاء من خلال الغشاء المبطن لها والتي يحدث بها استجابة مناعية والتي تشمل إنتاج أجسام مضادة خاصة بالمرض من النوع ( أ ) antigen-specific secretory IgA و يعتبر تركيز هذا النوع من الأجسام المضادة مؤشر يفيد عند حدوث عدوى حادة أو عدوى للأطفال حديثي الولادة, و يحتوى حليب الأم التي تعرضت لعدوى حادة تركيز عالي من هذه الأجسام المضادة, أما داخل الجسم فإن الطفيل يسبب تولد أجسام مضادة من كلا النوعين جى و إم both IgM and IgG serum antibodies, وكل من النوعين يكون مرتفع عند حديثي الولادة الذين حدثت لهم عدوى, كما يحدث تنشيط لخلايا كرات الدم البيضاء البالعة Macrophages والذي يمكن من القضاء على الطفيل, و عندما لا يتم ابتلاع هذه الخلايا للطفيل فقد يغزو الطفيل الخلايا البالعة و يستمر فى التكاثر و يكون ذلك وراء انتقال و انتشار العدوى إلى الأعضاء البعيدة.
و بالنسبة لمرضى الإيدز فلا يكون هناك زيادة فى تركيز الأجسام المضادة نظرا للخلل الذي يصيب الخلايا الليمفاوية بتأثير مرض الإيدز وذلك بالرغم من وجود عدوى متجددة عند هؤلاء المرضى, و بالتالي لا يمكن الاستدلال على تنشيط المرض من خلال قياس تركيز الأجسام المضادة.
و عند الأشخاص الذين يتمتعون بمناعة سليمة فإن الإصابة الحادة بداء القطط تكون دون أعراض عند 80–90% من البالغين و الأطفال الذين تحدث لهم عدوى, و عدم ظهور أعراض و علامات للمرض يجعل التشخيص صعب عند الأمهات الحوامل الذين يصابون بالعدوى أثناء الحمل, و على نقيض ذلك فإن المدى الواسع للمرض عند الأطفال حديثي الولادة المصابين بالعدوى أثناء فترة الحمل congenitally infected children يشمل حدوث أعراض عصبية شديدة مثل زيادة الماء حول المخ hydrocephalus , و صغر حجم المخ microcephaly , و التأخر العقلي mental retardation , و عندما تكون العدوى شديدة قبل الولادة فإنه من الممكن أن يحدث فشل متعدد للأعضاء و موت للجنين داخل البطن يترتب على ذلك, وفي الأطفال و البالغين من الممكن أن تستمر العدوى المزمنة طوال فترة حياتهم مع عواقب بسيطة عند ذوى المناعة السليمة.
داء القطط عند ذوى المناعة السليمة: في العادة لا تظهر أعراض مرضية أو علامات عند المتمتعين بمناعة سليمة. في الحالات القليلة التي تحدث بها أعراض للعدوى الحادة تكون أكثر العلامات المرضية هى اعتلال الغدد الليمفاوية العنقية, وقد يحدث ذلك فى غدة واحدة أو غدد متعددة فى العادة وهي لا تكون مؤلمة عند الضغط عليها و تكون منفصلة, و تختلف فى صلابتها, و ربما يكون اعتلال الغدد موجود أيضا تحت مؤخرة الرأس suboccipital, و فوق الترقوة و بالمنطقة الإربية, و المنطقة المنصفية mediastinal area كما أن اعتلال الغدد الليمفاوية يكون عام عند 20–30% من المرضى الذين تظهر عليهم أعراض. من 20–40% من المرضى الذين يحدث عندهم اعتلال بالغدد الليمفاوية, يكون لديهم صداع, و ضيق, و شعور بالتعب, و ارتفاع بالحرارة (والتي تكون فى العادة أقل من 40 درجة مئوية). نسبة قليلة من الذين يشكون أعراض يشعرون بألم العضلات myalgia, و ألم بالزور sore throat, و ألم بالبطن, و طفح بقعي حلمي بالجلد maculopapular rash, و التهاب بالغشاء السحائي و المخ meningoencephalitis, و خلط عقلي confusion. نادرا ما يحدث مضاعفات تصاحب العدوى عند الذين لديهم مناعة عادية والتي قد تشمل الالتهاب الرئوي pneumonia, و التهاب عضلة القلب myocarditis, و اعتلال بالمخ encephalopathy، و التهاب غشاء التامور pericarditis, و التهاب متعدد بالعضلات polymyositis. الأعراض التي تصاحب العدوى الحادة تنتهي فى العادة خلال عدة أسابيع بالرغم من أن اعتلال الغدد الليمفاوية يستمر لبعض شهور. في أحد أوبئة داء القطط شخصت ثلاث حالات تشخيص صحيح من بين 25 حالة أخذوا مشورة الأطباء. عند وضع داء القطط فى الاعتبار ضمن التشخيص التفريقي فإن التحاليل الروتينية و تحاليل الأمصال يجب أن تسبق فحص عينة من الغدد الليمفاوية. تكون نتائج الفحص الروتيني لا تذكر عدا ارتفاع بسيط بالخلايا الليمفاوية minimal lymphocytosis و زيادة بسرعة الترسيب و زيادة بالإنزيم الكبدي المسمى أمينوترانسفيريز aminotransferases. في حالات اعتلال المخ, أو التهاب المخ و الأغشية السحائية فإن فحص السائل المخي الشوكي يبين زيادة ضغط السائل, و زيادة كرات الدم وحيدة الخلية mononuclear pleocytosis, و زيادة طفيفة فى تركيز البروتين, و زيادة بالبروتينات المناعية gamma globulin, و قد يفيد تحليل البى سى آر PCR للسائل النخاعي الشوكي.
داء القطط عند المرضى ناقصي المناعة Immunocompromised:
الأشخاص المصابون بالإيدز و الذين يأخذون علاج مثبط للمناعة, مثل حالات اضطرابات تكاثر كرات الدم البيضاء من النوع الليمفاوي lymphoproliferative disorders, يكونوا معرضين درجة كبيرة لخطر الإصابة بداء القطط الحاد, و يرجع ذلك إلى إعادة تنشيط العدوى الكامنة, أو اكتساب الطفيل من مصدر خارجي مثل نقل الدم أو الأعضاء المزروعة, وعند الأشخاص المصابين بالإيدز أكثر من 95% من الحالات يعتقد العلماء أنها تحدث بسب عدوى متجددة وفى أغلب هذه الحالات يحدث التهاب بالمخ, وعند هؤلاء الأشخاص الذين عندهم نقص بالمناعة يكون المرض سريع القتل في حالة عدم العلاج, ولذلك فإن التشخيص الدقيق و تقديم العلاج الملائم يكون ضروريا.
وداء القطط عدوى انتهازية opportunistic infection أساسية للجهاز العصبي المركزي عند مرضى الإيدز, و الأشخاص المصابين بالإيدز وتكون أمصالهم إيجابية للطفيل المسبب seropositive for T. gondii هم عرضة بدرجة كبيرة جدا للإصابة بالتهاب المخ.
و الأعراض و العلامات عند الأشخاص المصابين بنقص المناعة تشمل فى الأساس الجهاز العصبي المركزي و تكون الأعراض و العلامات هى تغير الحالة العقلية عند 75%, و ارتفاع بالحرارة عند 10–72%, و تشنجات عند 33%, و صداع عند 65%, و علامات بؤرية عصبية focal neurologic findings عند 60% وهي تشمل صعوبات بالحركة و شلل بالأعصاب المخية cranial nerve palsies و اضطرابات بالحركة و العجز عن تمييز أعضاء الجسم.
وقد بينت العينات التي تم أخذها من مرضى داء القطط بعد الوفاة أن المرض يشمل أعضاء متعددة منها الرئتين, و القناة الهضمية, و البنكرياس, و الجلد, و العيون, و القلب, و الكبد, و العدوى التنفسية تظهر على شكل صعوبة بالتنفس و ارتفاع بالحرارة وسعال (كحة) جافة ومن الممكن أن يحدث هبوط حاد وسريع بالتنفس مع بصاق دموي و حموضة أيضية بالدم metabolic acidosis و هبوط بضغط الدم و تجلط منتشر بالأوعية الدموية.
داء القطط الخلقي Congenital Toxoplasmosis :
و يصاب به فى الولايات المتحدة من 400–4000 مولود سنويا, و حدوث عدوى بالمشيمة يسبب عدوى بدم الجنين قبل الولادة والتي قد تتسبب فى حدوث إجهاض تلقائي, أو تصيب شبكية العين, و المخ, و الإصابات البسيطة تسبب ضعف بسيط بالإبصار, بينما الإصابات الشديدة تسبب التهاب شبكية العين و استسقاء الرأس hydrocephalus و تكلس داخل الرأس intracerebral calcifications.
 و وجود العدوى بالجنين تقل شدته كلما تقدم الحمل, كما أن استمرار وجود العدوى و إعادة تنشيطها يسبب تحطم و تلف أكثر على مدى العقود للمولود, و يكون تأخر التشخيص و العلاج من العوامل المصاحبة لحدوث إعاقات شديدة نسبيا.
و وجود العدوى بالجنين تقل شدته كلما تقدم الحمل, كما أن استمرار وجود العدوى و إعادة تنشيطها يسبب تحطم و تلف أكثر على مدى العقود للمولود, و يكون تأخر التشخيص و العلاج من العوامل المصاحبة لحدوث إعاقات شديدة نسبيا.
داء القطط بالعين:
يسبب فى الولايات المتحدة و أوروبا نحو 35% من حالات التهاب شبكية العين, و أغلب الحالات يكون بسبب داء القطط الخلقي وليس العدوى المكتسبة, كما يحدث الالتهاب الشبكي بنسبة 1–3% من مرضى الإيدز, و تشمل أهم الأعراض و العلامات زغللة بالعين و عمى الألوان, و ألم بالعين و يجب فحص عين المولود عند توقع حدوث عدوى له حيث أن الالتهاب بالعين يشفى مع العلاج ولكن إصابة العين بالمياه الزرقاء والتهاب الشبكية قد يحدث بسبب إعادة تنشيط المرض.
فحوص داء القطط عزل الطفيل من سوائل الجسم والذي يدل على وجود عدوى حادة و عمل مزرعة. الفحص المصلى serologic testing والذي يبين وجود أجسام مضادة من النوع جى G و إم M كما أن وجود النوع أ (A) يكون دليل على وجود عدوي حادة. عمل فحص البى سى آر PCR والذي هو نوعي وحساس highly sensitive and specific في المساعدة على التشخيص. عزل الطفيل من الأنسجة يدل على وجود حويصلات و يجب عدم اعتباره بالخطأ دليل على وجود عدوى حادة ولكن هو دليل على وجود عدوى مزمنة و كامنة. فحص نسيجي للغدد الليمفاوية أو عينة من نسيج المخ.
الفحص الجزيئي و التحليل الجزيئي molecular analysis والذي من الممكن أن يبين وجود الطفيل المسبب. الأشعة المقطعية و أشعة الرنين المغناطيسي على الرأس.
و يستخدم حديثا فى بعض المراكز الطبية الرسم السطحي بإشعاع فوتون واحد single-photon emission CT - SPECT كوسيلة محددة لتقرير الإصابة بداء القطط عند توقع وجود إصابة بالمخ وقد يستعمل على نطاق واسع فيما بعد.
تشخيص داء القطط يتم التشخيص من خلال التاريخ المرضى الذي يفيد إمكانية التعرض للعدوى و الأعراض و العلامات و نتائج الفحوص المصلية, و فحوص الأنسجة, كما يساعد التشخيص العلاجي therapeutic diagnosis أيضا و ذلك عند ملاحظة استجابة المريض و تحسنه بالعلاج مما يؤكد سلامة التشخيص.
علاج العدوى بداء القطط يتم علاج الأطفال المواليد المصابين بعدوى داء القطط بإعطاء جرعات (0.5–1 مج / كيلو) بالفم من العقار المسمى ببرى ميثامين pyrimethamine و أيضا جرعات (100 مج/كيلو) من السلفاديازين sulfadiazine لمدة سنه و بالإضافة إلى ذلك فإن العلاج بجرعات ( 100 مج/كيلو/يوم) بعقار السبيراميسين spiramycin بالإضافة إلى (1 مج/كيلو/يوم) من عقار البريدنيزون prednisone يكون ذو كفاءة في علاج هذه الحالات. المرضى البالغين و الأطفال الكبار ذوى المناعة السليمة و الذين عندهم فقط اعتلال بالغدد الليمفاوية لا يحتاجون لعلاج محدد إلا فى حالة وجود أعراض شديدة و مستمرة, أما المصابون بداء قطط بالعين فيجب علاجهم بعقار بيري ميثامين pyrimethamine لمدة شهر بالإضافة إلى السلفاديازين sulfadiazine أو الكلينداميسين clindamycin كما أن العلاج قبل الولادة بالمضادات الحيوية مثل الاسبيراميسين Spiramycin من الممكن أن يقلل من عدد المواليد المتأثرين بداء القطط تأثرا شديدا. يعطى مرضى الإيدز جرعات وقائية من عقار التراى ميثوبريم- سلفاميثوكسازول بجرعة مضاعفة لمرة واحدة trimethoprim-sulfamethoxazole حيث أن إصابتهم بداء القطط تكون قاتلة. لا يوجد للآن عقار يقتل الطور المتكيس و المزمن والذي يكون كامن بالأنسجة. لا يوجد تطعيمات تمنع أو تقلل من داء القطط الخلقي.
الوقاية من عدوى داء القطط عدم تناول لحوم غير مطبوخة جيدا, و خاصة لحوم الخراف, و البقر, و الخنازير. يجب غسيل الأيدي جيدا بالماء و الصابون, بعد الإمساك بلحوم, أو بعد أي عمل بالحديقة. يجب ارتداء قفاز باليد عند العمل بالحديقة. يجب تغطية أواني الطعام و عدم تركها مكشوفة منعا لتعرضها للأتربة. يجب غسيل كل الخضروات و الفواكه جيدا. عند امتلاك شخص لقط. يجب غسل صندوق فضلات القط جيدا, أو تغييره يوميا, كما يجب غسيل الأيدي جيدا بعد تغيير صندوق فضلات القط. يجب تشجيع الأشخاص على إبقاء القطط فى الداخل - فى حالة امتلاك أو تربية قطط - و عدم اقتناء قطط ضالة. يجب إطعام القطط - فى حالة امتلاكها أو تربيتها - الأطعمة المعلبة أو المجففة, أو المطبوخة جيدا , و عدم إطعامها اللحوم النيئة, أو الغير مطبوخة جيدا . عمل اختبار للكشف عن الأجسام المضادة لداء القطط عند الحوامل مرات متعددة أثناء الحمل, و خاصة اللاتي يكن معرضات لخطر الإصابة بالعدوى.
|
|


.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)



.gif)
.gif)
.gif)
.gif)
.gif)




































 .
.





































 -like appearance.
-like appearance.


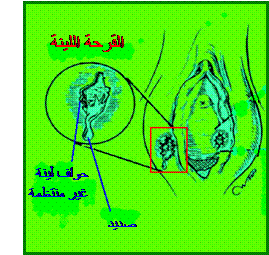
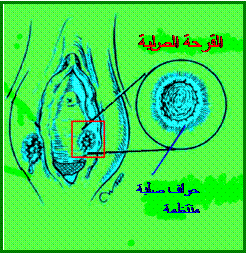




 ing و اضطرابات في النوم sleep disturbancs أو النعاس والهبوط drowsiness ...إلخ
ing و اضطرابات في النوم sleep disturbancs أو النعاس والهبوط drowsiness ...إلخ 



 العرض العادي
العرض العادي
